Aprende sobre la PLACENTA PREVIA (Completa - Total - Marginal - Baja) + VIDEO
DEFINICIÓN
La placenta se denomina previa porque antecede a la presentación a partir de la semana 20 de gestación. Placenta previa (PP) es aquella que se implanta y desarrolla en el segmento inferior del útero, ocluyendo a veces el orificio cervical interno(OCI).
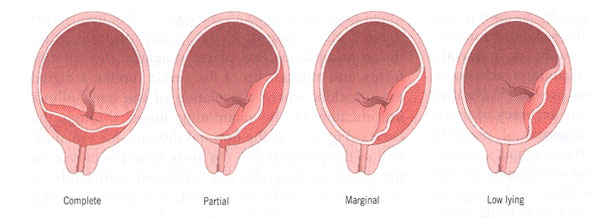
La placenta previa puede ser clasificada en 4 tipos basado en la localización relativa de la placenta en el orificio cervical:
- Completa o total: cuando la placenta cubre enteramente el orificio cervical.
- Parcial: cuando la placenta cubre parte pero no todo el orificio cervical interno.
- Marginal: cuando el borde de la placenta esta en contacto con el orificio cervical interno, pero sin cubrirlo.
- De inserción baja: cuando la placenta esta localizada cerca (a 3 cm.), pero no está en contacto con el orificio cervical interno.

En la mayoría de los casos, las placentas descritas como “de inserción baja”no llegan a término como tales; pues como consecuencia del desarrollo del segmento uterino inferior a partir de las 32 semanas, la placenta es desplazada en sentido cefálico. De la misma manera, durante el trabajo de parto, una placenta parcialmente oclusiva al comenzar el trabajo de parto puede transformarse en una marginal, por dilatación del cuello.
Así las cosas, la variedad de la placenta de pende entonces, como ya vimos:
- De la edad gestacional: a mayor edad el segmento inferior se elonga y habitualmente aleja la placenta del OCI.
- Del trabajo de parto: por el progreso en la dilatación cervical.
EPIDEMIOLOGÍA
En general, la incidencia de placenta previa es de 1 en 200 a 1 en 390 embarazadas con edad gestacional mayor a 20 semanas. La frecuencia de aparición con la paridad aumenta . Para nulípara, la incidencia es de 0.2%, mientras que en multíparas, puede ser mayor a 5% y la tasa de recidiva es de 4% a 8%.
El factor de riesgo másimportante para placenta previa es tener una cesárea previa. La placenta previa ocurre en el 1% de las embarazadas después de una cesárea. La incidencia después de 4 o más cesáreasse incrementa a 10%.
ETIOLOGÍA
La etiología de la placenta previa es desconocida, pero se suponen hipótesis fundamentadas en condiciones asociadas a su mayor incidencia, así:
Uterinas.
Constituidas por todas aquellas noxas que alteran bien a el endometrio, o bien al miometrio perturbando la placentación normal en su nidación. Tales como: Antecedentes de cesárea, legrado uterino, multiparidad, edad sobre 35 años, intervalo intergenésico corto, miomas uterinos (miomectomías tienen 4 veces mayor riesgo), endometritis, antecedente de Placenta Previa (12 veces mayor probabilidad de presentar nuevo episodio).
Placentarias.
Todas aquellas que favorezcan el aumento del tamaño de la tort placentaria o bien su superficie de implantación. Una reducción en el oxigeno úteroplacentario promueve un aumento en la superficie placentaria asociado con el desarrollo del segmento uterino inferior. Embarazo gemelar, eritroblastosis, feto de sexo masculino, tabaquismo y Cocaina.
FACTORES PREDISPONENTES
Los factores predisponentes y entidades clínicas relacionadas con esta patología suelen incluir traumatismos previos del endometrio, del miometrio o de la vascularización uterina. Los factores más comunes se describen a continuación:
- Edad materna avanzada.
- Multiparidad.
- Gestaciones múltiples.
- Anemia.
- Periodo intergenesico corto.
- Endometritis crónica.
- Cesáreas.
- Legrados.
- Histeroscopia Operatoria.
- Cicatriz previa por miomectomia, o cirugía uterina.
- Antecedente de placenta previa.
- Tumores uterinos.
- Tabaquismo.
- Cocaína.
- Feto masculino.
El segmento inferior es una región inadecuada para la inserción placentaria, por presentar:
Endometrio: de menor grosor que de termina una decidua más delgada y con menor vasculatura, por lo que la placenta tiende a ser más extendida, aplanada e irregular, con escaso desarrollo de tabiques entre cotiledones. Debido a lo anterior el trofoblasto puede invadir decidua, pared uterina (más delgada) y aún órganos vecinos (acretismo placentario). La inserción placentaria en el segmento inferior permite que actúa como tumor previo.
Musculatura: menos fibras musculares en relación al segmento superior y con mayor cantidad de fibras colágenas, loque lo hace distensible, pero con menos potencia para colapsar vasos sanguíneos, dificultando la hemostasia si hay desprendimiento parcial de la placenta y por supuesto, durante el alumbramiento.
Membranas: en el borde placentario son más gruesas y menos elásticas, existe mayor frecuencia de RPM.
Cordón: Por la atrofia de cotiledones,secundario al desarrollo insuficiente de decidua, es frecuente la inserción velamentosa del cordón.
La placentapreviasangra sólo si se desprende. Las causas de desinserción son:
- En el embarazo: Por el crecimiento uterino y por las contracciones de Braxton-Hicks, se forma y desarrolla el segmento uterino inferior, cuya capacidad de elongación es mayor y supera al de la placenta.
- En el parto: Por las contracciones del trabajo de parto que causan la formación del canal cervico-segmentario y la dilatación cervical.
CUADRO CLÍNICO
La hemorragia de la segunda mitad del embarazo continúa siendo una de las complicaciones ominosas más comunes del embarazo. El sangrado al término es común y requiere evaluación médica en el 5 – 10 % de los embarazos. La severidad y frecuencia de la hemorragia obstétrica es una de las tres causas de muerte materna y causa importante de morbilidad y mortalidad perinatal en Estados Unidos. Afortunadamente la mayoría de los pacientes tienen sangrados escasos.
Las hemorragias mas serias (2–3%) que resultan con perdidas mayores a 800 cc son secundarias al desprendimiento prematuro de la placenta y placenta previa. Menos común pero peligrosa causa de sangrado son la placenta circumvalata, anormalidades de los mecanismos de coagulación y la ruptura uterina. El sangrado de la porción periférica del espacio intervelloso o ruptura del seno marginal, es un diagnostico de exclusión. La mayor cantidad de la perdida sanguínea de los accidentes placentarios son de origen materno, algo de esa perdida es fetal, particularmente si la sustancia de la placenta es traumatizada. El sangrado de la vasa previa es la única causa de hemorragia fetal pura, pero afortunadamente es rara. Si se sospecha sangrado fetal, la presencia de hemoglobina fetal puede ser confirmada por técnicas de electroforesis.
Por todo lo anterior la morbilidad y mortalidad materna y fetal secundaria a los sangrados de la segunda mitad es considerable y esta asociada a una alta demanda de los recursos en salud, estas guías trataran de dar directrices en el diagnostico y manejo de la placenta previa que es una entidad que se incrementa gracias al aumento de las cesáreas combinado con el aumento de la edad materna.
La actualización de estas guías se llevo a cabo utilizando las bases de datos de cochrane, considerando ensayos controlados randomizados, revisiones sistemáticas y meta análisis. La mayoría de los estudios son retrospectivos y revisiones, siendo pocos los estudios prospectivos y meta análisis.
En la Placenta Previa, la hemorragia genital se caracteriza por ser indolora, con expulsión de sangre liquida, roja rutilante, que aparece en forma brusca e inesperada, la mayoría de las veces en reposo e incluso durante el sueño. El 35% de las pacientes con placenta previa presentan el primer episodio de hemorragia genital antes de la semana 30, 33% entre las semanas 30 y 35, y 32%después de la semana 36. El promedio de edad estacional en el que aparece el primer episodio de hemorragia es de 29, no se asocia con mortalidad materna y se resuelve espontáneamente. A veces es posible escuchar el soplo placentario bajo.
El sangrado genital está presente en el 80%de los casos; hemorragia + dinámica uterina en un 10-20% y un 10%son asintomáticas, detectadas sólo por ecografía. Durante el embarazo, la metrorragia procede habitualmente del desprendimiento de una Placenta Previa no oclusiva; en el parto, de la oclusiva, siendo en este caso el primer y único episodio, y de gran intensidad. La primera hemorragia aparece por tercios:1/3 antes delas 31 semanas, 1/3 entre la semana 32 y 36, y 1/3 sobre las 37 semanas. La precocidad de la primera hemorragia indica un mal pronóstico evolutivo.
En el examen físico, la anemia materna se correlaciona con la cuantía de la metrorragia. A la palpación, el útero presenta consistencia normal. Si existe trabajo de parto, la dinámica es normal. El dolor, es el habitual durante las contracciones
Como ya dijimos, la Placenta Previa actúa en la cavidad uterina como tumor previo, por lo que las presentaciones altas son frecuentes, al igual que las presentaciones de tronco, nalgas (30%) y las posteriores (15%). A la inversa, una presentación de vértice, con buen apoyo en la pelvis, nos debe hacer pensar en otra causa de metrorragia. La fetocardia es normal. El compromiso fetal depende del compromiso materno, que junto al ritmo sinusoidal en el monitoreo fetal indicaría que el feto también ha sangrado al desprenderse la placenta.
VIDEO: Desprendimiento Prematuro de Placenta
VIDEO: Placenta Previa (idioma ingles)
Te invitamos a compartir conocimiento!!!
Aprende sobre la PLACENTA PREVIA (Completa - Total - Marginal - Baja) + VIDEO
 Reviewed by
medicina mnemotecnias
on
5:22 p.m.
Rating:
Reviewed by
medicina mnemotecnias
on
5:22 p.m.
Rating:
 Reviewed by
medicina mnemotecnias
on
5:22 p.m.
Rating:
Reviewed by
medicina mnemotecnias
on
5:22 p.m.
Rating:





No hay comentarios. :